La chirurgie de la cataracte
Voulez-vous nous aider à améliorer le service offert en autorisant Matomo à collecter ces informations ? En savoir plus
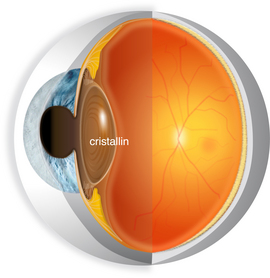 L'objectif de la chirurgie de la cataracte est de remplacer le cristallin cataracté par une lentille synthétique et transparente qui restera en place pour le reste de la vie. En pratique, le sac qui contient le contenu du cristallin est respecté et utilisé pour mettre en place la lentille synthétique (acrylique, PMMA ou silicone).
L'objectif de la chirurgie de la cataracte est de remplacer le cristallin cataracté par une lentille synthétique et transparente qui restera en place pour le reste de la vie. En pratique, le sac qui contient le contenu du cristallin est respecté et utilisé pour mettre en place la lentille synthétique (acrylique, PMMA ou silicone).
Les implants intra-oculaires sont de trois types selon le choix du chirurgien et la demande du patient :
- Monofocalil ne corrige la vision parfaitement qu'à une distance définie le plus souvent de loin (au-delà de 5 mètres).
- Torique : il corrige l'astigmatisme et nécessite une orientation selon un axe spécifique dans l'oeil
- Multifocal
: il corrige la vision à plusieurs distance en divisant la lumière en
plusieurs foyers, ceci réalise un compromis car il y a obligatoirement
une diminution du contraste pour une distance donnée, ils ne sont
prescrits que selon certaines conditions
Déroulement de la chirurgie de la cataracte
C'est l'acte chirurgical le plus pratiqué au monde, avec plus de 25 millions d'actes par année. Cette chirurgie est indiquée, soit pour replacer le cristallin cataracté, soit, dans certains cas précis, pour restituer l'accommodation (chirurgie du cristallin clair). La cataracte entraine une baisse de la vision, parfois associée à un éblouissement, un dédoublement, des difficultés pour la conduite, l'impression de vision voilée.
Elle survient habituellement après 70 ans mais arrives plus tôt dans certaines
situations plus rares (diabète, myopie forte, chirurgie de la rétine, maladies
génétiques, prise de cortisone au long cours, contusion oculaire, inflammation
intraoculaire)
Il existe 4 étapes de prise en charge :
Bilan du retentissement et d'opérabilité
Il confirmera l'origine de la
baisse de vision par mesure de l'acuité visuelle, de la qualité optique de
l'œil et de la densité optique du cristallin. Lorsqu'il existe un
retentissement sur la qualité de vie, l'intervention de la cataracte est
souhaitable. Afin d'évaluer le rapport risque/bénéfice, le bilan recherchera
les facteurs de risques associés à la cataracte. Comme par exemple, une maladie
rétinienne, un diabète non équilibré, un glaucome, une sécheresse oculaire, une
anomalie cornéenne. Les besoins visuels (activités
professionnelles, lecture, loisirs, conduite automobile) sont mis en balance
avec les critères biométriques de l'œil afin de discuter le type de lentille
intra-oculaire le plus adapté pour chaque patient. La lentille est le plus
souvent monofocale (vison nette de loin et correction lunette pour voir de
près), parfois torique (correction le l'astigmatisme oculaire), et dans
certains cas multifocale (compromis d'indépendance en lunettes à différentes
distances de vision).
Lors de ce bilan, certaines mesures sont réalisées :
- de manière systématique, la mesure de la courbure de la cornée (kératométrie), de la longueur axiale de l'œil, de la position du cristallin
- en fonction de l'indication opératoire, une topographie cornéenne est réalisée (forme de la cornée), une évaluation de la qualité optique (Oqas), une tomographie optique de la rétine et du nerf optique (OCT), un comptage des cellules de la cornée (endothélium), une échographie par ultrasons, un champ visuel.
Planification opératoire, explications et choix de l'implant
Au bout du bilan, le chirurgien
explique le protocole opératoire choisi et informe des risque encourus, repris
dans le consentement éclairé qui sera à lire obligatoirement et à signer avant
l'intervention.
Quand le patient a bien compris, il est adressé aux infirmières de programmation qui délivrent les informations pratiques, proposent une visite préopératoire chez l'anesthésiste (si besoin), donnent le rendez-vous opératoire et post opératoires prévisibles.
Certains implants ont des particularités technologiques permettant d'améliorer la vision de loin (implants toriques) ou de donner un certain niveau d'indépendance vis à vis du port de corrections optiques (implants multifocaux), Ils font l'objet d'une contribution financière demandée par l'hôpital pour amortir leur surcout car ils ne sont pas pris en charge par la SS, un devis est nécessaire. Le paiement se fait à l'avance, à la commande le l'implant. Si l'implant n'est pas posé, il est remboursé ultérieurement.
L'intervention
Dans la grande majorité des cas,
l'intervention est programmée en chirurgie ambulatoire, sous anesthésie locale
(gel de surface). Pour certains cas plus délicats, une anesthésie plus lourde
peut être décidée (locorégionale ou générale), une nuit d'hospitalisation est
très rarement nécessaire.
En pratique, le patient est convoqué à une heure précise puis passe par l'accueil administratif, avant de passer dans le secteur d'hospitalisation ambulatoire. Il est préparé pour le bloc opératoire puis transféré en salle de bloc stérile par l'équipe. Sauf demande particulière des médecins, il est recommandé de ne pas oublier de prendre son traitement habituel (si existant) et de prendre une collation raisonnable avant de venir.
L'intervention de la cataracte nécessite de nombreux outils très sophistiqués et se déroule patient allongé sous un microscope opératoire. La pupille est dilatée soit en amont par l'infirmière, soit en début d'intervention par le chirurgien. Le chirurgien est assisté par une infirmière et un aide opératoire. Plusieurs vérifications d'identité et du côté à traiter seront réalisées. L'œil à opérer est isolé sous un champ opératoire après désinfection soigneuse de la zone. Un instrument spécifique permet de maintenir la paupière ouverte pendant l'intervention. Le patient voit de la lumière et des ombres, il lui est simplement demandé de regarder droit devant. L'anesthésie de contact prend quelques secondes.
Ensuite, l'intervention se
déroule progressivement et prend entre 15 et 30 minutes en fonction des cas
opératoires.
Les principaux temps opératoires sont les suivants :
- Deux petites ouvertures de 1 et 2 à 3 mm réalisées en périphérique de la cornée
- Dilatation de la pupille par injection d'un produit mydriatique (si non dilatée)
- Ouverture du sac contenant le cristallin (capsulorhexis)
- Décollement et mobilisation du cristallin dans le sac (hydrodissection)
- Ablation du cristallin à l'aide d'une sonde à ultrasons
- Injection de l'implant par l'incision (plié en deux)
- Nettoyage des gels utilisés pour la chirurgie
- Vérification de l'étanchéité de l'incision et parfois pose d'une suture (retirée au 1er rdv post op)
- Injection d'un antibiotique dans l'œil par l'incision pour finir l'intervention
- Application d'une pommade en surface et protection de l'œil par une coque transparente
Une fois le champ opératoire retiré, un pansement est mis en place pour éviter les frottements oculaires et protéger l'œil pour les premières nuits post opératoires.
Le patient repart
dans le secteur ambulatoire pour ressortir assez rapidement, si possible
accompagné (conduite automobile impossible), il lui est délivré une ordonnance,
un récapitulatif des rendez-vous post opératoires, un document administratif de
sortie, un compte rendu opératoire est automatiquement envoyé aux médecins
correspondants mentionnés par le patient. Les consignes en cas d'urgence sont
clairement explicitées.
Actuellement, un écart d'au moins
une semaine est prévu entre la chirurgie des deux yeux (en pratique plutôt 3
semaines).
Suivi post opératoire et complément de correction optique
Le patient est re convoqué entre
2 et 6 jours post opératoire pour un contrôle, il sera également revu un mois
après la chirurgie du second œil afin de vérifier le résultat optique et
prescrire si besoin un complément par des lunettes.
Le plus souvent il est
simplement demandé de mettre des collyres antibiotiques et anti-inflammatoires
pendant au moins 3 semaines associé le plus souvent à des soins lubrifiants.
Il
faut aussi garder une coque de protection pour les premières nuits et ne pas se
frotter les yeux. Le reste de la vie quotidienne est normal (tous les mouvements
sont permis, l'avion également, les douches, un maquillage doux est possible
après 1 semaine), seuls sont à éviter le sport intensif, les activités
aquatiques pour les 15 premiers jours.
La conduite automobile est déconseillée pendant une période limitée, définie avec l'ophtalmologiste.
La
récupération visuelle est souvent rapide (dès le soir ou le lendemain de
l'intervention), elle sera évaluée lors de la deuxième visite, elle
dépendra :
- Du pronostic visuel préopératoire
- De la difficulté opératoire
- De la présence de complications
- De la précision du calcul et de la nature de l'implant
Bien que ce soit exceptionnel, en cas de : douleur importante, de baisse de vision brutale, d'œil très rouge, de contusion directe accidentelle ; il lui est demandé de venir aux urgences ophtalmologiques du CHU sans délai ni rendez-vous. Se présenter dans le service d'ophtalmologie en semaine entre 8H00 et 18H00, aux urgences adultes le reste du temps.
Les retouches sont exceptionnellement, en cas d'imprédictibilité de l'implant, un remplacement de ce dernier peut faire l'objet d'une seconde intervention dans le premier mois post opératoire. S'il n'est pas souhaitable de changer l'implant, une chirurgie de la cornée par laser ou la mise en place d'un deuxième implant est envisageable.
Les complications
Elles sont très rares mais elles existent tout de même car il n'y a pas de chirurgie sans risque. La liste suivante résume les plus graves et les plus fréquentes sans toutefois être totalement exhaustive (contenue dans le document de consentement éclairé délivré aux patients) :
Pendant l'intervention
- La rupture du sac contenant le cristallin : soit en raison d'un contact avec les instruments ou d'une fragilité intrinsèque, le sac peut se perforer et nécessiter un nettoyage du gel (vitré) qui passe parfois de l'arrière vers l'avant de l'œil par cette déhiscence. Dans la majorité des cas l'implantation est tout de même possible, parfois, il faut envisager de changer le type d'implant, posé dans le même temps ou à distance, en avant ou en arrière de l'iris.
- La bascule d'un fragment de cristallin en arrière du sac contentant le cristallin: cette complication très rare nécessite un arrêt de l'intervention et la pratique d'une chirurgie par voie postérieure dans un second temps. Une fois le fragment éliminé, l'inflammation est plus sévère et expose à un plus fort taux de complications post opératoires.
- L'hémorragie expulsive : exceptionnelle, elle correspond à un hématome sous la rétine avec un risque de sortie brutale du contenu de l'œil par l'incision. La perte définitive de la vision ou de l'œil est possible.
Après l'intervention
- L'hypertonie oculaire : la pression dans l'œil est élevée et entraine une souffrance transitoire qui doit être prise en charge par un collyre supplémentaire prescrit pour quelques jours.
- Une fuite de liquide par une incision insuffisamment étanche est possible : un point de suture peut être secondairement posé
- Une hémorragie sur le blanc de l'œil : tâche rouge qui se résorbe habituellement en quelques jours.
- La persistance d'un débris de cristallin ou déplacement secondaire de l'implant: un lavage simple de l'œil est rapidement planifié pour y remédier lors d'une courte intervention complémentaire, l'implant est repositionné.
- L'infection intra-oculaire : exceptionnelle (< 1 cas sur 1000), elle est très grave et doit être prise en charge au plus tôt par des injections dans l'œil. La perte définitive de la vision ou de l'œil est possible.
- Le décollement de la rétine : la rétine peut se décoller quelques temps après l'intervention, surtout chez les patients porteurs d'une myopie très forte. Ceci sans lésion et complication per opératoire. Il impose une chirurgie complémentaire pour recoller la rétine. Si celle ci est réalisée précocement, le pronostic visuel reste bon.
- L'œdème de la rétine ou du nerf optique : Un épanchement inflammatoire est possible dans la rétine ou au niveau du nerf optique en post opératoire, ce phénomène est souvent transitoire et plus fréquent chez des patients à risque vasculaire (diabétiques). Un traitement approprié par collyres et comprimés permet de résoudre l'œdème en quelques semaines dans la majorité des cas. Il existe cependant un risque de mauvaise récupération visuelle définitif.
- L'œdème de la cornée : l'accumulation d'eau dans la cornée peut survenir chez des patients dont la cornée est préalablement reconnue comme fragile ou si difficultés opératoires l'on traumatisée. Ce dernier peut être régressif en quelques jours ou rester définitivement et troubler la vue. Le recours à la greffe de cornée permet la récupération d'un partie de la vision.
- L'opacification capsulaire secondaire : le sac qui contient l'implant est parfois secondairement opacifié par la prolifération de cellules. Cet événement est souvent non prévisible mais facilement gérable grâce à la réalisation d'un laser en consultation (capsulotomie au laser Nd :YAG), visant à ouvrir une fenêtre de clarté centrale en arrière de l'implant. Cet événement survient environ pour un patient sur trois dans les deux premières années post opératoires, il est plus fréquent chez les patients jeunes.
- La perception de « corps flottants », une sensibilité transitoire à la lumière, un dédoublement de l'image, un astigmatisme cornéen induit sont des complications mineures qui sont aussi possibles.
- La perception de halos autour des lumières, de zones de non vision en forme de virgules en périphérie temporale sont possibles avec certains implants.
- L'opacification anormale ou le déplacement progressif de certains implants peut nécessiter leur changement ultérieurement.
Prise de rendez-vous : 05 56 79 55 30
rdv.ophtalmo@chu-bordeaux.fr
 Faites un don
Faites un don