Centre de référence des kératopathies rares
Voulez-vous nous aider à améliorer le service offert en autorisant Matomo à collecter ces informations ? En savoir plus
Vous pouvez être assuré(e)s que votre prise en charge médicale ne sera pas compromise. Les établissements médicaux en dehors du CHU, y compris les cabinets d'ophtalmologie et les cliniques spécialisées, continueront à offrir des services de diagnostic, de traitement et de suivi pour le kératocône, en particulier équipés de topographes cornéens.
Vous trouverez ci-dessous un complément d'informations :
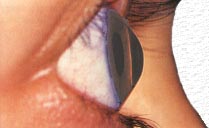
Définition du kératocône (KC)
- myopie par bombement de la cornée,
- astigmatisme,
- aberrations complexes non corrigeables par lunettes,
- anisométropie
(différence de puissance entre les deux yeux et donc de taille de
l'image rétinienne) par progression le plus souvent asymétrique de la
maladie.
Facteurs de risques
- L'âge d'apparition est typiquement l'adolescence ou la grande enfance, parfois chez l'adulte jeune.
- Le caractère héréditaire est discuté compte tenu de la plus grande prévalence de KC dans les familles de patients atteints. Il n'est cependant pas identifié de gêne spécifique à ce jour.
- La cornée présente une défaillance biomécanique probablement décompensée par des microtraumatismes répétés, essentiellement les frottements pathologiques.
- Les frottements sont favorisés par différents facteurs : -Intrinsèques : terrain allergique (souvent génétique), troubles réfractifs mal corrigés, trouble du comportement (Trisomie), mimétisme comportemental
-Extrinsèques : environnement agressif (allergènes, poussière, vent, soleil)
-
Questionnaire F&MOR "frottements et microtraumatismes occulaires" Téléchargement + à remplir

Si vous l'avez complété en version papier, merci de le rapporter rempli lors de votre prochain bilan.
La maladie est auto-limitée d'une part, par la soustraction progressive aux facteurs de risque avec l'âge, et d'autre part par le durcissent progressif du collagène avec le vieillissement. La précocité de prise en charge est déterminante pour le pronostic fonctionnel car la déformation est irréversible. Il existe aussi un enjeu important à savoir identifier les formes débutantes avant tout geste chirurgical impliquant la cornée (le KC est une contre-indication absolue à la réalisation d'un LASIK pour correction de la myopie par exemple).
La maladie est auto-limitée d'une
part, par la soustraction progressive aux facteurs de risque avec l'âge, et
d'autre part par le durcissent progressif du collagène avec le vieillissement. La précocité de prise en charge
est déterminante pour le pronostic fonctionnel car la déformation est
irréversible. Il existe aussi un enjeu important à savoir identifier les formes
débutantes avant tout geste chirurgical impliquant la cornée (le KC est une contre-indication
absolue à la réalisation d'un LASIK pour correction de la myopie par exemple).
Vidéo de prévention sur les frottements oculaires
Vidéo de prévention sur les frottements oculaires avec sous titres : https://youtu.be/mJK32StsF1w

-
LE KERATOCONE - Livret d'information-Association Française du Kératocône (AFK)
Informations sur le fichier à éditer
-
LE KERATOCONE - Livret d'information-Association Française du Kératocône (AFK)
Informations sur le fichier à éditer

Les principaux facteurs péjoratifs d'évolutivité sont :
- Les principaux facteurs péjoratifs d'évolutivité sont : l'âge jeune (< 15 ans)
- L' atteinte bilatérale la sévérité du bombement (ectasie)
- L'association à des facteurs irritatifs (sécheresse, conjonctivite) et à l'atopie (asthme, eczéma)
- L 'intolérance à l'adaptation en lentilles
- L'association à un déficit mental (Trisomie)
- La présence d'autres cas dans la fratrie
- L'antécédent de laser cornéen (LASIK)
La qualité de vie est souvent détériorée mais dans la majorité des cas, une prise en charge adaptée permet de mener une vie normale. Il existe différents stages de sévérité et diverses classifications mais, pour pour simplifier, il existe 4 principaux cas de figure :
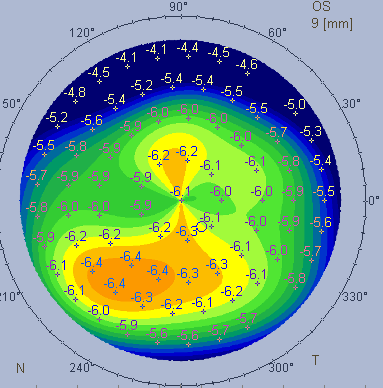
- Stade sous-jacent (infra-clinique) : le patient ne se plaint de rien, la découverte d'une anomalie morphologique de la cornée est fortuite, lors d'un bilan de chirurgie réfractive par exemple (topographie cornéenne)
- Stade minime : la vision est troublée (surtout la nuit) mais les lunettes permettent encore une qualité de vision et de vie normale
- Stade modéré : les lunettes sont peu efficaces en raison de l'excès de varifocalité, l'adaptation en lentille rigides est indiquée. En cas d'intolérance, différentes stratégies de cornéoplasties dites « mini-invasives et séquentielles » sont proposées
- Stade sévère : la cornée est très amincie et trop bombée, les lentilles sont difficilement tolérée, la chirurgie mini invasive reste limitée, la greffe de cornée est souvent la seule issue.
Stratégie de prise en charge : il existe deux objectifs complémentaires
Stopper l'évolution :
- Identification facteurs de risques : interrogatoire poussé pour rechercher les facteurs de risques de frottements oculaires, bilan allergologique, dépistages familiaux
- Limiter les frottements oculaires : éducation, traitements lubrifiants, anti allergique, insensibilisation transitoire de la cornée par technique du CXL
- Renforcer la biomécanique cornéenne : pontage du collagène cornéen par technique du CXL
Améliorer la qualité de vision
- Dans l'ordre des priorités, il faut :
- Réduire l'asymétrie cornéenne responsable de la varifocalité (décentrement du bombement)
- Réduire l'astigmatisme cornéen (ovalisation de la cornée)
- Réduire la myopisation (liée au bombement de la cornée)
Les moyens disponibles :
- -réduire la myopisation (liée au bombement de la cornée)
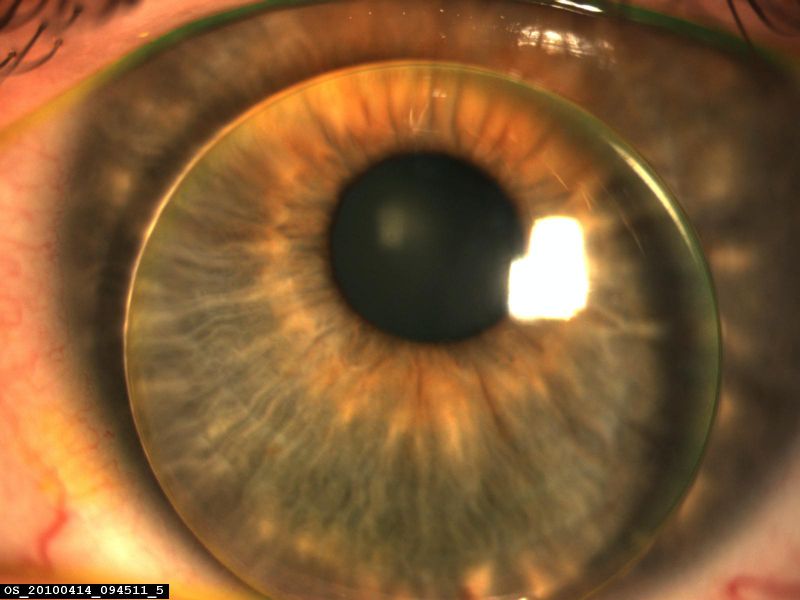 Les lentilles de contact : Lorsque la vision n'est plus satisfaisante avec une correction lunettes, les lentilles de contacts sont proposées pour gommer la déformation cornéenne. Une lentille souple n'est pas proposée car elle suivrait la déformation cornéenne, sans efficacité sur les aberrations optiques les plus gênantes. En revanche, une lentille rigide, de forme sphérique, va passer en pont au-dessus de la cornéen permettant au ménisque de larmes situé sous la lentille de compenser les irrégularités de la cornée déformée. L'adaptation d'une lentille rigide passe par un bilan auprès d'un ophtalmologiste spécialisé dans l'adaptation de lentilles pour kératocône. Comme pour l'essayage de nouvelles chaussures, il faut prendre en compte différentes formes possibles et évaluer le confort visuel, la tolérance lors de plusieurs consultations successives. L'adaptation ne prévient pas de l'évolution de la maladie et implique donc une surveillance régulière, environ tous les 6 mois. Différentes lentilles ont vu le jour pour essayer de couvrir tous les cas de figures proposés par la maladie. Ainsi des différentes adaptations ont renforcé la traditionnelle lentille rigide de 8 mm de diamètre. Par exemples: l'adaptation « piggyback » (une lentille souple positionnée sous la lentille rigide), l'adaptation en lentilles hybrides (une partie de la lentille est souple), l'adaptation en verres mini-scléraux (le diamètre de la lentille passe de 8 à 14 mm de diamètre et se remplie comme un réservoir de larmes). Le port de lentille ne prévient par tout risque de complication, en cas d'intolérance, il faut consulter et discuter d'autres options thérapeutiques.
Les lentilles de contact : Lorsque la vision n'est plus satisfaisante avec une correction lunettes, les lentilles de contacts sont proposées pour gommer la déformation cornéenne. Une lentille souple n'est pas proposée car elle suivrait la déformation cornéenne, sans efficacité sur les aberrations optiques les plus gênantes. En revanche, une lentille rigide, de forme sphérique, va passer en pont au-dessus de la cornéen permettant au ménisque de larmes situé sous la lentille de compenser les irrégularités de la cornée déformée. L'adaptation d'une lentille rigide passe par un bilan auprès d'un ophtalmologiste spécialisé dans l'adaptation de lentilles pour kératocône. Comme pour l'essayage de nouvelles chaussures, il faut prendre en compte différentes formes possibles et évaluer le confort visuel, la tolérance lors de plusieurs consultations successives. L'adaptation ne prévient pas de l'évolution de la maladie et implique donc une surveillance régulière, environ tous les 6 mois. Différentes lentilles ont vu le jour pour essayer de couvrir tous les cas de figures proposés par la maladie. Ainsi des différentes adaptations ont renforcé la traditionnelle lentille rigide de 8 mm de diamètre. Par exemples: l'adaptation « piggyback » (une lentille souple positionnée sous la lentille rigide), l'adaptation en lentilles hybrides (une partie de la lentille est souple), l'adaptation en verres mini-scléraux (le diamètre de la lentille passe de 8 à 14 mm de diamètre et se remplie comme un réservoir de larmes). Le port de lentille ne prévient par tout risque de complication, en cas d'intolérance, il faut consulter et discuter d'autres options thérapeutiques.
- Réduire l'astigmatisme cornéen (ovalisation de la cornée)
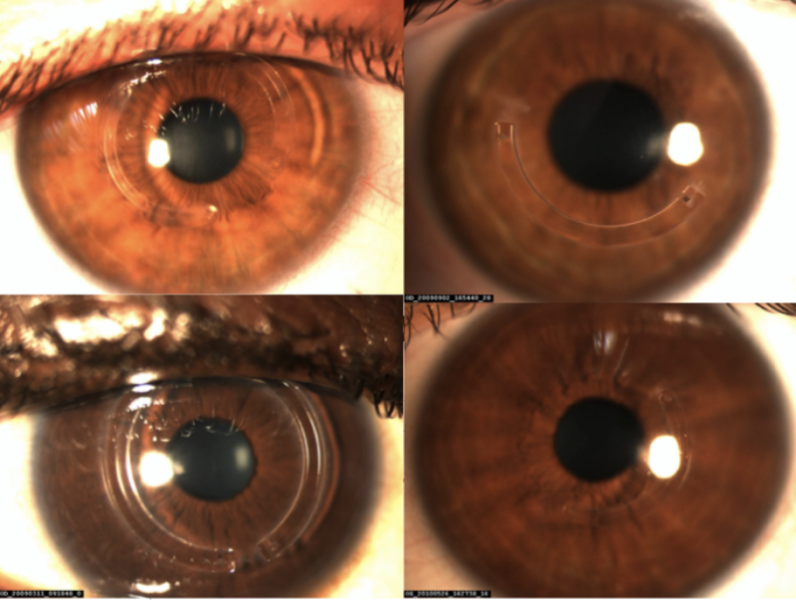 Les anneaux intra cornéens (AIC) : Cette technique chirurgicale vise à implanterdans le tissu cornéen un matériel en plexiglass rigide (PMMA) de manière à renforcer la cornée et à lui redonner une forme plus favorable à la focalisation de la lumière dans l'œil. L'intervention est définie au cas par cas en cas d'intolérance ou de non pertinence de l'essai des lentilles rigides (atteinte purement unilatérale, métiers incompatibles avec le port de lentilles, volonté du patient).
Les anneaux intra cornéens (AIC) : Cette technique chirurgicale vise à implanterdans le tissu cornéen un matériel en plexiglass rigide (PMMA) de manière à renforcer la cornée et à lui redonner une forme plus favorable à la focalisation de la lumière dans l'œil. L'intervention est définie au cas par cas en cas d'intolérance ou de non pertinence de l'essai des lentilles rigides (atteinte purement unilatérale, métiers incompatibles avec le port de lentilles, volonté du patient).
L'intervention est assez peu invasive et pet être réversible. Elle est assistée par le laser femtoseconde qui permet de réaliser un canal circulaire dans la partie profonde de la cornée devant accueillir un segment d'anneau intra cornéen passant à travers une incision d'un millimètre regagnant la surface de la cornée. L'intervention est réalisée en ambulatoire et sous anesthésie locale par collyre. Elle est indolore. Le choix de l'anneau est déterminé au cas par cas par le chirurgien prenant en compte les aberrations optiques et l'épaisseur de la cornée. Le résultat est souvent partiel et permet d'améliorer la situation pour obtenir une meilleure correction lunette, une adaptation lentilles plus aisée, une moins grande fatigue visuelle. Le résultat n'est pas immédiat en raison de la réponse biomécanique de la cornée qui met 2 à 3 mois pour se définir. Parfois, dans le cadre d'une stratégie mini invasive séquentielle, il est proposé l'association à un laser de surface et/ou un CXL pour améliorer la situation ou pour stabiliser l'évolution
- Le laser excimer : C'est le laser utilisé pour corriger la myopie. Il peut dans certains cas, servir à remodeler la cornée pour diminuer l'asymétrie optique induite par le kératocône. Il est le plus souvent proposé au décours d'une implantation d'AIC pour améliorer lerésultatréfractif. Un CXL est souvent réalisé soit en amont soit en couplage le jour du laser pour renforcer le collagène sous-jacent à la zone amincie volontairement par le laser. Ce geste impose une période de cicatrisation de 6 à 12 mois. En cas d'insuffisance de l'approche, une greffe de cornée reste toujours possible.
- Les implants intraoculaires : Pour certains patients, une fois la cornée régularisée par anneaux et/ou laser ou greffe de cornée, il reste une myopie trop forte pour être corrigée en lunette (le plus souvent car l'autre œil est beaucoup moins atteint et donc mois myope, limitant la prescription de verres trop différents: anisométropie non tolérable). Une option parfois proposée est d'implanter une lentille intra-oculaire pour compenser la myopie. Soit devant le cristallin chez les patients jeunes, soit à la place de ce dernier pour les plus âgés (> 50 ans). Le résultat est souvent très positif.
- La greffe de cornée : Cette option est réservée à l'échec des autres stratégies de prises en charge. La greffe est une technique efficace mais qui marque un tournant dans la vie des patients. La prise en charge demande un suivi mensuel pour la première année puis bi annuel à vie. La durée de vie de la greffe est fonction du type de greffe réalisé, des complications possibles, du stade initial de sévérité de la maladie, de la qualité du greffon du donneur. La récupération visuelle est variable et met environ 9 à 12 mois pour aboutir à un équilibre permettant une prescription de lunettes complémentaires. Des retouches sur greffon sont parfois nécessaires : reprises de berge, traitements de l'astigmatisme résiduel, laser de surface. La technique de choix est la greffe lamellaire antérieure profonde (KLAP), laissant en place la couche endothéliale, principal déterminant des rejets de greffes et de la durée limitée de celle-ci lorsqu'elle est greffée. Ce type de greffe est assez technique et demande un opérateur entrainé. Dans 10 à 20% des cas une greffe lamellaire n'est plus possible, une greffe totale (transfixiante ou KT) est alors réalisée
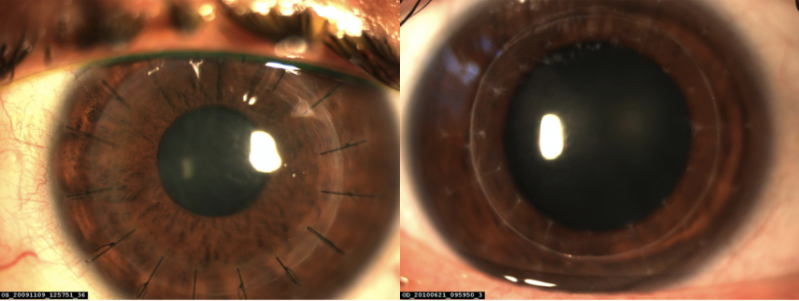
- Rejet de greffon immunologique
- Problèmes de sutures (infection, décalage de berges)
- Cataracte ou glaucome secondaire
- Astigmatisme géant résiduelDécompensation endothéliale (perte des cellules assurant la transparence avec le temps)
- Désunion des berges du greffon en cas de contusion oculaire vigoureuse
Le Corneal collagen Cross-Linking (CXL) ou procédure de pontage du collagène cornéen
L'objectif du CXL est, d'une part, de durcir la cornée pour la rendre plus résistante aux agressions biomécaniques, et d'autre part de limiter le réflexe délétère de frottement oculaire en insensibilisant transitoirement la cornée. Il existe divers protocoles de traitement mais le principe est simple : l'épithélium cornéen est retiré mécaniquement de la surface de la cornée lors d'un geste opératoire simple, réalisé sous anesthésie collyre, en environnement stérile.
Ensuite une molécule photoréactive, la « riboflavine » est instillée par-dessus la cornée pendant plusieurs minutes car elle ne passerait pas naturellement l'épithélium. Une fois l'imprégnation terminée, une lumière UV-A à 375 nm éclaire pendant quelques minutes les 8 mm centraux de la cornée à une intensité donnée pour déclencher une réaction chimique dite de « photoréticulation ». Les UV-A sont absorbés par la riboflavine dans la cornée et libère des radicaux libres hyperactifs qui engendrent un pontage du collagène cornéen et une dégradation de l'innervation. La cornée est ainsi transitoirement renforcée et insensibilisée. La cicatrisation cornéenne intervient naturellement ensuite. L'épithélium se reforme en 3 à 5 jours, une lentille pansement, des antalgiques, des antibiotiques et anti-inflammatoires collyres sont prescrits pour le premier mois post opératoire. On observe généralement une baisse transitoire de la transparence cornéenne induisant un léger flou pendant 1 ou 2 mois. La procédure ne vise pas à améliorer la vue mais à éviter l'aggravation du KC. Il est prescrit essentiellement pour des patients de moins de 30 ans. La phase de surveillance post opératoire est très importante pour ne pas aboutir à des complications. Le patient est revu à 24H et 72H post opératoire, puis à 1 mois. Dans de très rares cas la cicatrisation peut aboutir à une infection, une opacification transitoire ou définitive de la cornée.

Le choix de la stratégie thérapeutique se décide au cas par cas après un bilan complet visant à :
- Évaluer la sévérité et le retentissement du KC
- Définir l'évolutivité et une stratégie de réhabilitation de la prise en chargeInformer et éduquer pour lutter contre les facteurs de risques
- Correspondre avec le médecin ophtalmologiste référent pour établir la ligne de suivi du patient
Perspectives
Les principaux domaines de progression sont :
- une évolution vers un traitement de plus en plus personnalisé et de moins en moins invasif (lasers excimer, anneaux intra-cornéens)
- l'utilisation de logiciels de simulation de la biomécanique cornéenne
- l'apparition de cartographies de la dureté cornéenne en clinique
- des cibles plus sélectives pour le CXL utilisé pour ralentir la maladie
- des protocoles de greffes de cornées plus conservatrices
- des dispositifs de dépistages de plus en plus fiables permettant la prévention
Conclusion
L'unité d'ophtalmologie du CHU du Bordeaux, au sein du CRNK associant le CHU de Toulouse et les nombreux centres de compétences labellisés à travers la France, œuvre au quotidien pour une prise en charge optimisée des patients atteints de Kératocône. N'hésitez pas à nous consulter.
Equipe constituant le CRNK du site de Bordeaux
|
Pr TOUBOUL David |
Professeur - Chef d'unité |
|
Dr Tournaire-Marques Emilie |
Praticien hospitalier |
| Dr SAUNIER Valentine | Praticien Hospitalier |
|
Dr HEMERY Thomas |
Chef de clinique Assistant |
|
Dr MOURGUES Eugénie |
Dr Junior |
| Dr DUPONT Thomas | Dr Junior |
|
Me PREVOT Elodie |
Orthoptiste |
|
Me LAPRELLE Marie Elisabeth |
Secrétaire |
 Faites un don
Faites un don